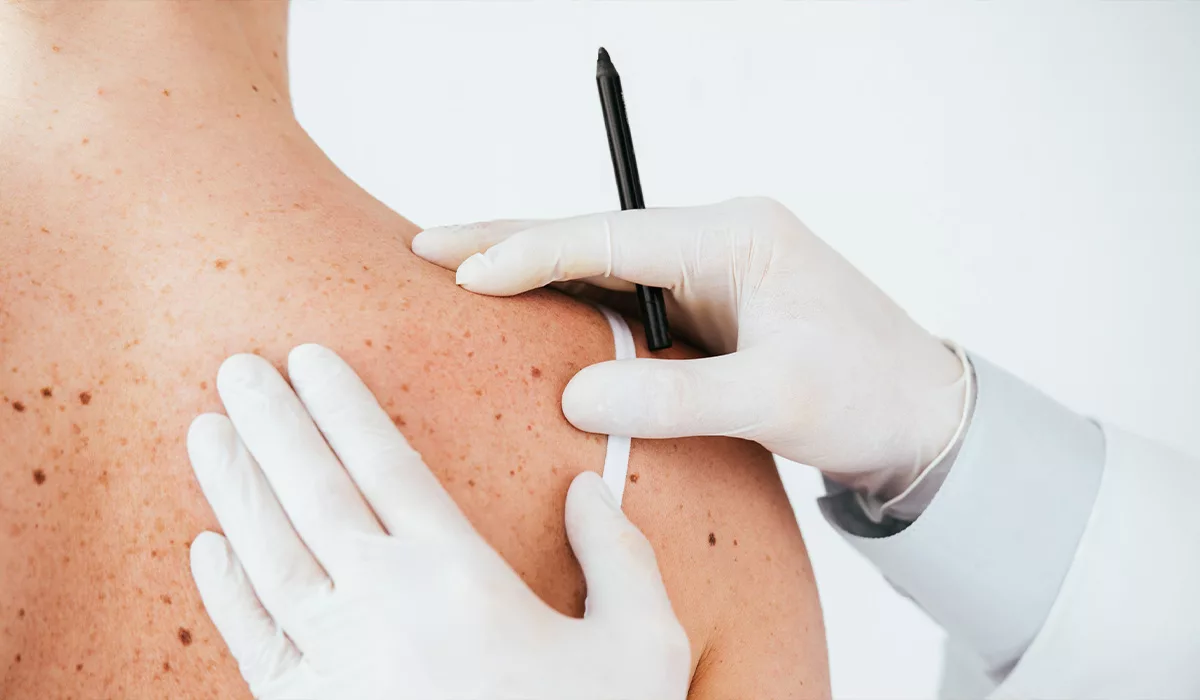
Меланома (або рак шкіри) – найпоширеніше онкологічне захворювання, яке все частіше зустрічається у пацієнтів в будь-якому віці. Захворювання розвивається через пігментні клітини шкіри – меланоцити, а також з родимих плям (їх часто називають пігментними невусами). Даному виду онкології притаманний стрімкий розвиток, а на пізніх стадіях – ураження внутрішніх органів. Саме тому дуже важливо вчасно виявити новоутворення і вибрати правильну тактику лікування, щоб допомогти пацієнту назавжди позбутися хвороби.
Запідозрити хворобу можна, виявивши асиметричну пігментацію. І тільки після проведення біопсії точно ставлять остаточний діагноз. Новоутворення видаляють за допомогою хірургії, методом висічення. Онкологія шкіри зазвичай розвивається у людей, родичі яких страждали від цього захворювання. На розвиток впливають зовнішні чинники. Цей вид патології становить 10 відсотків всіх недоброякісних утворень шкірних покривів. У людей, що входять у вікову групу від 15 до 39 років, патологія займає третє місце за частотою серед всіх онкологічних захворювань. У 80 відсотках випадків хвороба розвивається через надмірну інсоляцію. Дуже важливо, якомога раніше виявити проблему зі здоров’ям і пройти обстеження, від цього залежить результат терапії.
Фактори ризику розвитку меланоми:
- фенотип (біла шкіра, блакитні очі, світле волосся, веснянки);
- сонячні опіки в анамнезі;
- вплив ультрафіолетового випромінювання;
- спадковість – сімейний анамнез меланоми;
- фактор множинних невусів;
- вік старше 50 років;
- чоловіча стать.
Система ABCD, яка використовується для оцінки “переродження” нормального невуса в меланому: A – Асиметрія;
B – Border irregularities (нерівність країв);
C – Color heterogeneity (неоднорідність кольору);
D – Dynamics (динаміка, або еволюція кольору, розміру);
Найбільш часті симптоми меланоми:
Симптоми, що дозволяють запідозрити меланому:
- швидке зростання невуса;
- зміна кольору невуса;
- поколювання, печіння, поява папілломатозних розростань в області невуса;
- кровоточивість, виразка поверхні невуса;
- збільшення лімфатичних вузлів;
- слабкість, втрата апетиту.
Якщо Вас турбує один або декілька з перерахованих вище симптомів, Вам необхідно звернутися до кваліфікованого онколога, який призначить обстеження і встановить правильний діагноз. Половина пацієнтів шукають рак шкіри там, де його немає. У невеликому дослідженні вчені Медичної школи Файнберга при університеті Чикаго прийшли до висновку, що оптимальною стратегією скринінгу раку шкіри є повний огляд пацієнта.
У приблизно половині з 1000 випадків, проаналізованих дослідниками, злоякісні новоутворення виявлялися не в тих місцях, які здавалися підозрілими пацієнтам. І лише повний огляд усього тіла дозволяв виявити захворювання.
Діагностика
Всі відомі на сьогодні методи діагностики спрямовані на встановлення і підтвердження / виключення діагнозу, уточнення типу пухлини (гістологія) і ступеня поширення захворювання (стадія).
Основні методи діагностики:
- дерматоскопія;
- діагноз повинен бути обов’язково підтверджений гістологічним заключенням, в якому обов’язково вказується максимальна товщина в міліметрах (по Бреслау), рівень інвазії (по Кларку), частота мітозів при товщині пухлини до 1 мм, наявність виразки, чистота країв резекції. Також вказується розташування пухлини (шкіра, слизові оболонки), тип меланоми (поверхнева, лентігоподобная, вузлова і ін.);
- визначення мутацій BRAF, NRAS, c-Kit у пацієнтів з поширеною хворобою;
- рентгенологічне дослідження із застосуванням контрастного препарату (барій / тріомбраст);
- комп’ютерна томографія (КТ) органів грудної, черевної порожнини з внутрішньовенним контрастуванням необхідна при підозрі на поширену хворобу. За допомогою спеціальної рентгенівської техніки і
- застосування контрастного препарату (Тріомбраст) виконуються знімки організму в різних проекціях. Дане дослідження дозволяє визначити наявність або відсутність додаткових вогнищ (метастазів);
- загальний, біохімічний (АЛТ, АСТ, білірубін загальний / прямий, креатинін, ЛДГ, сечовина, загальний білок) аналізи крові, коагулограма, загальний аналіз сечі;
- при плануванні хірургічного лікування обов’язкові аналізи крові на гепатит B, С, а також реакція Вассермана (проба на сифіліс);
- група крові, резус-фактор;
- УЗД серця (Ехо-кардіоскопія);
- електрокардіограма.
Лікування
При підтвердженому діагнозі «меланома» необхідно розглянути випадок захворювання мультидисциплінарною командою в складі онколога, онкохірурга і променевого терапевта. Вибір тактики лікування залежить від діагностованої стадії пухлини. Крім того, враховуються вік пацієнта, загальний стан, супутні захворювання.
Основні методи лікування меланоми:
- хірургічний. Обсяг і вид операції залежать від розташування пухлини і від її розмірів;
- при меланомі in situ (пухлина вражає базальний шар) необхідний відступ від краю пухлини 0,5 см. При товщині пухлини до 2 мм необхідно відступати 1 см від пухлини. При більшій товщині пухлини необхідно відступати 2 см від краю пухлини;
- при товщині пухлини більше 1 см рекомендується біопсія сторожового лімфатичного вузла.
- імунотерапія;
- інтерферонотерапія в післяопераційному періоді (інтерферон альфа);
- антитіла до PD-L1, CTLA-4 (іпілімумаб, ніволумаб, пембролізумаб). Використовується як стандарт лікування при відсутності мутацій BRAF, MEK, та ін.;
- таргетная терапія. Використовується при наявності відповідних мутацій в пухлини;
- блокатори BRAF рецепторів – вемурафеніб, дабрафеніб;
- блокатори MEK рецепторів – бініметініб, кобіметініб;
- хіміотерапевтичний. При проведенні хіміотерапії пацієнтові вводять протипухлинні препарати, що володіють руйнівним і гальмуючим дією на ракові клітини. Дакарбазін є стандартом хіміотерапії у хворих з меланомою;
- променева терапія застосовується для лікування метастазів меланоми в головний мозок, кістки;
- комбіноване лікування передбачає використання декількох різних методів впливу на пухлину. Хірургічне лікування + хіміотерапія, хірургічне лікування + променева терапія;
Фахівці нашого центру володіють усіма зазначеними методиками лікування раку шкіри. З всього вищесказаного випливає кілька важливих висновків.
Перший, найбільш очевидний – планові огляди повинні включати обстеження всього тіла, а не окремих ділянок.
Другий – самообстеження далеко не найоптимальніша модель скринінгу раку шкіри. Людям, з підвищеним ризиком, а в Україні до таких можна сміливо віднести всіх жителів країни (світла шкіра, історія «надмірної» засмаги) слід регулярно проходити планові огляди.
Третій, найважливіший – лікарям-дерматологам, які приймають пацієнта за його скаргою, слід повністю оглядати пацієнта, навіть якщо той вказує на якусь окрему ділянку, як підозрілу.